①腎がん
腎がんって?
腎臓は左右に一個ずつある臓器です。血液をきれいにし、老廃物を尿として排出する仕事をしています。その腎臓に発生する悪性腫瘍が腎臓がんです。腎臓がんの発生因子は、単一の危険因子としてではなく、喫煙や肥満、高血圧といった因子が複合的に作用して発癌リスクを高めると考えられています。初期は無症状ですが進行すると血尿やおなかから腫瘤を触知するようになります。転移は肺や骨に来しやすくそれによる呼吸困難、骨の痛みを起こすこともあります。
腎がんかもしれない
腎がんの症状として、肉眼的血尿、腹部腫瘤、疼痛の三つが古典的な三徴と言われていますが、最近は健康診断の普及により無症状で発見される偶発がんが70%以上と言われています。偶発癌は、症状を有する症候癌に比べて一般的に腫瘍のサイズが小さく、比較的進行していないものが多いと言われています。先述した3症状を認める場合や、健康診断で腎腫瘤を指摘された際には、専門である泌尿器科を受診してください。
検査
腎がんと良性疾患である腎嚢胞、腎血管筋脂肪腫は超音波検査、CT、MRIなどで鑑別します。転移の検索にはリンパ節や肺への転移を見るCTや骨への転移を見る骨シンチグラフィーを行います。腫瘍の大きさや周囲浸潤の有無、転移の有無などからステージを診断いたします。
治療
根治療法は手術となります。手術方法は古くから行われている開放手術(おなかを切る方法です)と内視鏡を利用し、小さな傷ですむ腹腔鏡下手術があります。腹腔鏡下手術は開放手術に比べ手技的には難しいですが術後の患者さんの回復、社会復帰は早くできます。また、従来は腎臓にがんが出来た場合、腎臓を一個まるごと摘出していましたが(腎摘出術)、本邦のガイドラインにおいても4cm以下の小径腎癌に対する腎部分切除術が第一選択となり、積極的に行われております。当科では、2010年7月より本邦で初めてIntuitive Surgical社製の手術用ロボットda Vinci TM サージカルシステムを用いたロボット支援腎部分切除術を開始し、2024年4月までに580例以上に施行しております。開放手術か腹腔鏡下手術か、腎摘出術か腎部分切除術か、それぞれの方法の長所短所を医師と患者でよく話し合った上で決定します。
転移がある症例では、免疫チェックポイント阻害薬や分子標的製剤による薬物療法が中心となります。免疫チェックポイント阻害薬は、さまざまな免疫細胞の働きを抑制する「免疫 チェックポイント」を阻害することで、がん細胞に対する免疫を活性化・持続させる薬剤です。分子標的製剤は、病気の細胞(がん細胞など)の表面にあるたんぱく質や遺伝子をターゲットとして効率よく攻撃する薬剤です。がんの組織型や既往歴などを鑑みた上で、これらの薬剤を組み合わせ、順に使用し治療していきます。しかしながら、すべての患者さんに有効な治療ではなく、急激にがんが進行する場合もあります。また、免疫に関連した副作用(間質性肺炎、甲状腺や下垂体などの機能低下症、大腸炎、皮膚炎、肝炎、脳脊髄炎など)を起こすことがあり、注意が必要です。
②膀胱がん
膀胱がんって?
膀胱癌は、尿路上皮が癌化することによって引き起こされます。そのうち大部分(90%以上)は尿路上皮癌という種類ですが、まれに扁平上皮癌や腺癌の場合もあります。 膀胱がんの確立されたリスク要因は喫煙で、男性の50%以上、女性の約30%の膀胱がんは、喫煙のために発生すると言われています。また、職業でナフチルアミン、ベンジジン、アミノビフェニルといった危険物質にさらされる(曝露:ばくろ)ことも確立したリスク要因とされています。
膀胱がんかもしれない
膀胱癌の症状は、赤色や茶色の尿(肉眼的血尿)が出ることが最も一般的な症状です。また、頻繁に尿意を感じる、排尿するときに痛みがあるなど膀胱炎のような症状を来すこともあります。
検査
膀胱癌が疑われる場合、尿検査、尿細胞診検査、腹部超音波検査、膀胱鏡検査、CT検査、MRI検査、PET検査などを行い、病期診断をします。
治療
膀胱癌の治療は表在癌(筋層非浸潤癌)と浸潤癌(筋層浸潤癌)、進行癌(転移性癌)に分けられます。
表在癌は膀胱の粘膜内あるいは間質にとどまる癌であり筋肉の層まで達していないものです。この場合内視鏡手術(経尿道的膀胱腫瘍切除術:TUR-BT)で治療が可能です。しかし、膀胱腫瘍は再発率が高い為、再発予防に抗癌剤やBCGといった薬を膀胱内に注入することがあります。1週に1回ずつ計6~8回ほど注入し(導入療法)、3か月後の計3回ほど注入します(維持療法)。これは退院後、外来通院にて行います。
浸潤癌は粘膜、間質の下の筋肉の層にまで浸潤した癌です。この場合内視鏡のみでの根治切除は不可能です。根治には膀胱を全て摘出する事が必要です。しかし、患者さんの希望や症例によっては放射線と抗癌剤の組み合わせによって膀胱を温存する治療(動注放射線治療)も行っています。
浸潤癌に対する治療オプション
- 手術(膀胱全摘除術:最もスタンダードな治療法)
- 温存治療(抗癌剤+放射線治療)
体内で腸管(小腸)を用いて人工膀胱を作製
膀胱を摘出する手術では膀胱が無くなった後、膀胱に代わる機能を持った尿の通り道(尿路)を再建しなければなりません。これを尿路変更といいます。当院では、1)体に袋をつけるタイプ(回腸道管など)、2)体のなかに腸を用いて尿を貯める袋をつくり導尿により尿を出すタイプ(リザーバーまたはパウチ)、3)腸で作った袋を残った尿道につなげ、手術前と同じように尿道から尿を出すタイプ(代用膀胱)、の3種類を行っています。これらには長所、短所があり患者さんの年齢、病態、生活など十分考慮し、よく相談した上で術式を決定しています。
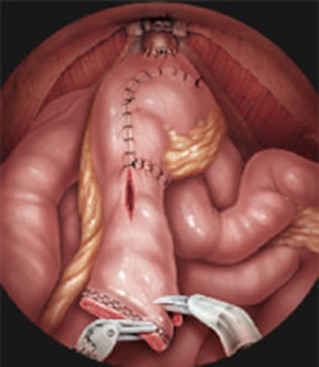
なお、膀胱全摘除術の術式には開腹手術、腹腔鏡手術、ロボット手術があり、2018年よりロボット支援膀胱全摘除術が保険収載されましたが、当院では保険収載に先駆けて2011年よりロボット支援膀胱全摘除術+腔内尿路変更術を開始し、2024年4月までに180例以上を施行しております。腔内での尿路変更のため手術創も小さく術後も早期の安定した回復が可能です。
進行癌および再発例に対しては積極的に抗癌剤による化学療法を施行しております。新規の抗癌化学療法剤である、ジェムシタビン、シスプラチン等を用いた併用抗がん化学療法です。また、さまざまな免疫細胞の働きを抑制する「免疫 チェックポイント」を阻害することで、がん細胞に対する免疫を活性化・持続させる薬剤である免疫チェックポイント阻害薬や、抗体薬物複合体(パドセブ、一般名:エンホルツマブベドチン)が尿路上皮癌でも保険収載され、従来の化学療法に抵抗を示す進行癌を中心に使用しております。
③前立腺がん
前立腺癌と診断された患者様へ
(当院で施行可能な治療法のご紹介)
前立腺癌は早期であれば治癒することが十分可能な病気です。前立腺癌の治療法には大きく分けて手術療法、放射線療法、ホルモン療法、無治療経過観察があります。治療法の選択は、患者様の年齢、腫瘍の悪性度、腫瘍の広がり、転移の有無、PSAの値、直腸内指診、画像診断などを参考にして決定します。どの治療を選択されるかは担当医とよくご相談下さい。他の施設へのセカンド・オピニオンを希望される場合はその旨お知らせ下さい。また、どの治療を選ばれても前立腺癌は悪性疾患ですので、PSA等による治療後の経過観察(定期的な外来通院)が必要となります。
治療について
【手術療法】
手術(根治的前立腺全摘除術)は前立腺全体を摘出し尿道と膀胱を吻合するもので、早期癌に対する確立された治療法の1つです。基本的には腫瘍が前立腺外に出ていない、リンパ節転移等が無い場合に行われます。わが国においては、早期腫瘍に対する治療として最も一般的です。しかし、腫瘍の進行と平均寿命等との関係で、75歳以上の患者様には一般的にはお勧めしていません。手術の問題点として尿失禁や男性機能障害があります。尿失禁に関しては、術後3ヶ月でほとんどの方がパッド0~1枚で収まる程度に改善します。また、勃起に関わる神経を温存する事で、男性機能を温存できる可能性もありますが、必ずしも完全とは限りません。また、出血、感染、リンパ漏、直腸を含む周辺臓器の損傷等も頻度は低いですが起こり得る合併症です。
当院ではロボット支援前立腺全摘除術を2009年より開始し、2024年4月までに1900例以上施行しており、全国でも有数の症例数を誇っています。 本手術は出血量が少なく(術中の輸血施行例は、当院では1例もありません)、早期の社会復帰も可能です。また、前述の手術問題点である尿失禁や男性機能障害の防止対策にも積極的に取り組み、成果を上げています。
日本の名医・専門医naviで前立腺がんの名医・専門医として紹介されました。
【放射線療法(根治目的)】
放射線療法(根治目的)は前立腺癌に有効な治療法の1つです。現在当院では放射線治療部と協力し、放射線外照射(リニアックおよびIMRT)と組織内照射(ブラキセラピー)を施行しております。放射線外照射(リニアックおよびIMRT)は週5回、計30~36回程度の体腔外照射を施行しております。腫瘍が前立腺被膜外に浸潤している場合でも治療可能ですが、内分泌療法を併用する場合もあります。特にIMRTでは、前立腺周囲の組織への照射量を制御する目的で、照射前に金マーカーを前立腺に挿入し、その後に放射線照射を施行します。
組織内照射(ブラキセラピー)に関しては、主に腫瘍組織が前立腺内に留まっている患者様に施行します。基本的には3泊4日の入院により治療を完遂しますが、病期や病理結果等により上記外照射を併用する場合もあります。詳しくは別紙小冊子をご覧下さい。放射線療法の合併症には、照射野に入る皮膚の炎症や、膀胱および直腸などの炎症や出血などがあります。これらの有害事象は、治療後早期だけでなく、治療後長期間経過してから出現するものもありますので注意が必要です。
【ホルモン(内分泌)療法】
ホルモン(内分泌)療法は、男性ホルモンを抑える治療法です。前立腺癌細胞は男性ホルモンに依存して増殖するため、すべての病期において適応となります。基本的には内服薬(抗アンドロゲン剤)および注射薬(LH-RH製剤)、またはそれらの併用を行います。この治療は一生涯継続する必要があります。また、長期的にみるとホルモン治療が徐々に効かなくなる症例が多く、完治できる可能性がある場合は、そのことをよく理解された上で選択して下さい。
【PSA監視療法(無治療経過観察)】
無治療経過観察はPSAが低く、病理検査および画像診断の結果で比較的穏和な癌と考えられる方に提示します。定期的にPSA、MRI画像検査をチェックすることで癌の進行を予測し、上昇傾向があれば治療に移行する方法です。
④精巣がん
精巣がんって?
精巣は男性の生殖器で、精子やテストステロンといった男性ホルモンを産生する臓器です。下腹部の陰嚢(いんのう)内に収まっており、精巣上体(精子の一時貯蔵器官)が付属しています。
精巣がんは精巣にできる悪性腫瘍です。10万人当たりの発生率はおよそ1人で決して多くはなく、男性の全腫瘍の1%程度ですが、20代から30代の男性に起きる固形がん(白血病などの血液腫瘍以外のがん)としては最多であり、比較的若い方に起きるがんです。精巣がんになりやすいリスク因子として、停留精巣(精巣が陰嚢内に無い状態)や、片側の精巣がんの既往、家族歴などが挙げられます。細胞の種類によって大きくセミノーマと非セミノーマに分けられており、後者の方が転移を起こしやすく、より悪性の経過をとりやすいと言われています。
精巣がんかもしれない
痛みを伴わない精巣のしこりや、腫れが主な初期症状です。およそ30~40%で下腹部の重い感じや鈍い痛みがあります。がんが進行し広い範囲に転移が出現すると、腹痛や呼吸困難、首のリンパ節の腫れ、体重減少などがみられ、腫瘍の産生するホルモンの影響で乳首の痛みや腫れなどが起こる場合もあります。
精巣がんの検査
精巣がんが疑われる場合、触診、陰嚢超音波検査、血液検査<LDH(乳酸脱水素酵素)、 AFP(アルファ胎児性蛋白)、hCG(ヒト縦毛性ゴナドトロピン)、 hCGβ(hCGβサブユニット)などの腫瘍マーカーの測定>、CT検査、MRI検査、PET検査などを行います。
精巣がんの鑑別疾患
陰嚢内が腫れる疾患として、精巣上体炎、陰嚢水腫、精索静脈瘤などがあります。精巣がんとこれらの疾患との鑑別が必要です。
治療
精巣がんと診断がついたら、まず高位精巣摘除術を行います。 高位精巣摘除術とは、陰嚢ではなく足の付け根の鼠径部を切開し、精巣に向かう血管をまず結紮し、がん細胞が手術操作によって散らばらないようにしてから、精巣、精巣上体、精索を一塊として摘出します。 精巣摘出後の治療法は、病期によって異なりますが、経過観察、放射線療法、薬物療法、手術加療などがあります。
